Nell’ambito dell’assistenza sanitaria, il concetto di equità, di per sé alquanto controverso1, assume un contenuto più definito se interpretato in rapporto alla specifica dimensione del bisogno. Sotto questo aspetto l’equità può essere intesa in senso verticale (assistenza diversa a popolazioni che hanno bisogni diversi ) o in senso orizzontale (eguali livelli di assistenza a popolazioni che hanno eguali bisogni)2.
Nella cultura europea molta attenzione è stata dedicata al concetto di equità orizzontale di cui l’aspetto territoriale, ovvero la distribuzione delle risorse nei diversi ambiti geografici, è una componente fondamentale sebbene non esaustiva3,4. Nella presente trattazione saranno discussi solo alcuni aspetti, quelli strettamente politici, che in Italia incidono negativamente sull’equità dell’assistenza sanitaria. Essi sono fondamentalmente due: una distribuzione delle risorse alle Regioni non aderente ai bisogni della popolazione e la tendenza da parte degli erogatori a trattare preferibilmente i pazienti meno “costosi”, fenomeno che in economia sanitaria prende il nome di “scrematura di mercato”.
Distribuzione delle risorse alle Regioni
La questione dell’equità non è evidentemente scindibile da quella inerente la distribuzione delle risorse. In Gran Bretagna, dove è sorto il modello universalistico di assistenza sanitaria al quale fa tuttora riferimento il nostro Paese, il trasferimento delle risorse pubbliche dal governo centrale alla autorità sanitarie locali è ponderato sulla numerosità degli assistiti, sullo stato di salute delle popolazioni misurato in termini di mortalità e su indicatori di deprivazione socio-economica5-7. I fattori socio-economici di cui si tiene conto sono la disoccupazione, il reddito, la quota di anziani bisognosi di sostegno economico, la proporzione di famiglie con due o più elementi di svantaggio sociale (capofamiglia disoccupato o malato cronico o appartenente ad un bassa categorie socio-economica, sovraffollamento, famiglie numerose, nuclei di soli anziani).
Questa modalità di allocazione delle risorse parte dal presupposto che il bisogno che deve essere finanziato è legato sia allo stato di salute che alla condizione socio-economica della popolazione. Uno dei fondamenti che sta alla base di tale politica è l’assunzione, certo controversa ma fondata su evidenze empiriche e sperimentali, che una condizione di svantaggio sociale, economico o culturale si traduce in un più basso livello di salute e richiede quindi un maggiore impegno della struttura sanitaria8. Allo scopo di misurare il bisogno sono stati proposti diversi indicatori di deprivazione, alcuni dei quali contengono anche una misura dello stato di salute delle popolazioni9. Anche nel nostro Paese la ricerca ha prodotto diverse misure sintetiche di povertà relativa che sembrano fruibili per una politica sanitaria orientata al bisogno10-12.
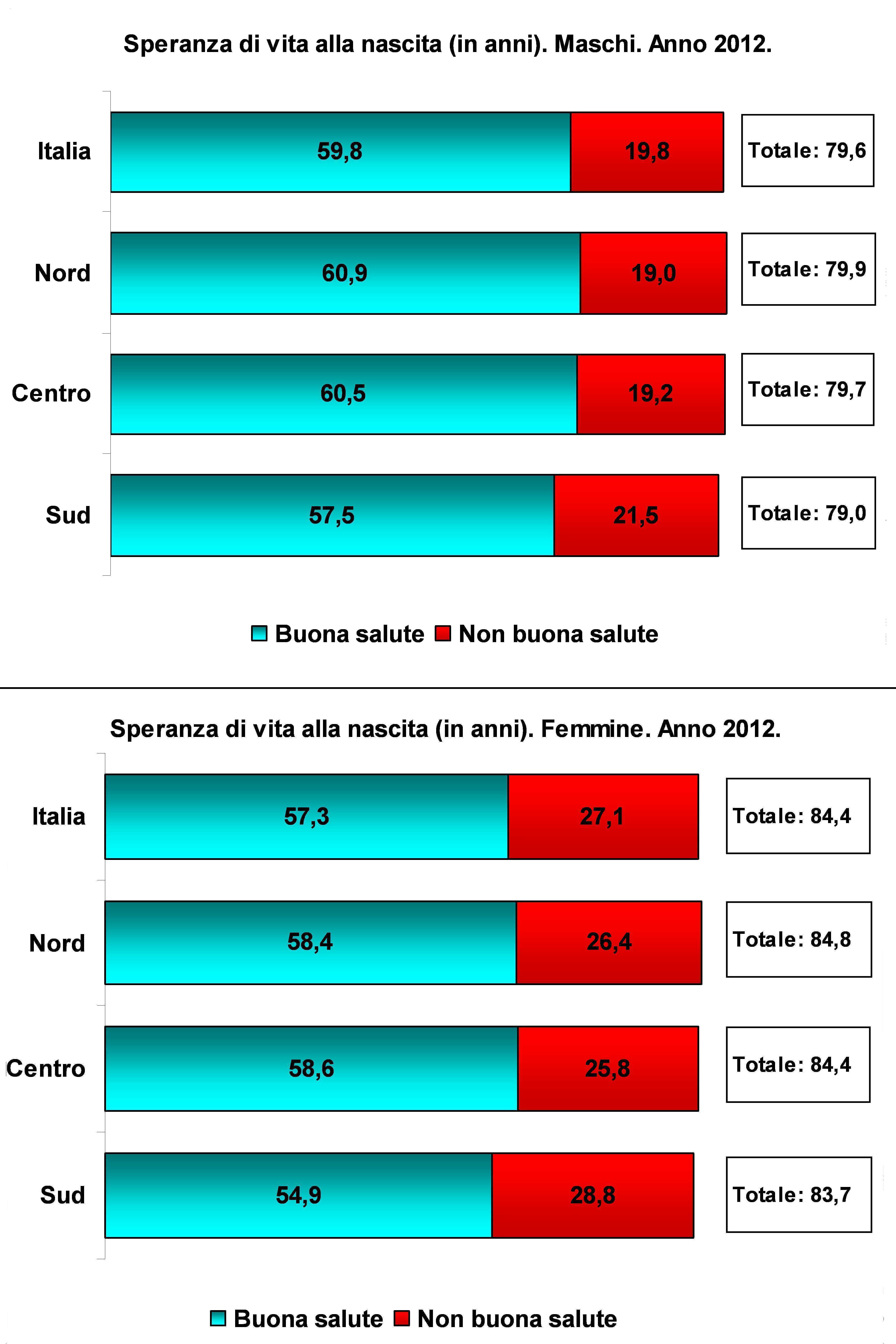
In Italia, dal 1997 ad oggi, a prescindere dagli importanti riordinamenti legislativi che si sono verificati in questo lasso di tempo, la ripartizione delle risorse tra le Regioni è rimasta legata al meccanismo della quota capitaria pesata per classe di età (e per sesso limitatamente ad alcuni anni e ad alcuni settori di intervento)13,14, sebbene la normativa avesse previsto un’ulteriore correzione con altri indicatori relativi ai bisogni della popolazione15. La ponderazione per età risponde al principio che la popolazione anziana ha un maggiore bisogno di assistenza e costituisce oggi l’unico, e proprio per questo controverso, elemento di equità16. Nella sostanza la quantità di risorse devoluta risulta tanto maggiore quanto più anziana è la popolazione residente, a prescindere da tutti gli altri fattori che riguardano la deprivazione socio-economica e sanitaria. In tutta evidenza una tale meccanismo di allocazione delle risorse favorisce le Regioni del nord, più anziane, e penalizza quelle del sud, più povere e con tassi di mortalità maggiori. La speranza di vita alla nascita sintetizza le disuguaglianze territoriali (Figura 1)17. Al Nord e, in misura inferiore, al Centro si vive più a lungo e in migliori condizioni di salute rispetto al Sud.
La questione centrale è che il principio di equità non è mai stato veramente incardinato negli interventi di riordino del sistema sanitario nazionale. Anche il complesso meccanismo scaturito dal combinato disposto del D.lgs. 56/2000 (abolizione del fondo sanitario nazionale) e della L. Costituzionale 3/2001 (riforma del titolo V della Costituzione) teneva conto solo marginalmente dei bisogni reali della popolazione. E questo già a partire dall’istituzione del fondo regionale che risultava finanziato sulla base del reddito della popolazione e delle attività economiche del territorio utilizzando gli strumenti della compartecipazione al gettito IVA (imposta sul valore aggiunto), dell’addizionale regionale sull’IRPEF (imposta sul reddito delle persone fisiche), della maggiore compartecipazione all’accisa sulla benzina, della riscossione dell’IRAP (imposta regionale sulle attività produttive)18. Si prevedeva anche un fondo perequativo nazionale da utilizzare per correggere sino al 90% gli squilibri fiscali tra le Regioni ma il cui uso doveva progressivamente ridursi sino ad esaurirsi nel 2013.
Di fronte alla patente difficoltà di procedere lungo la strada del federalismo fiscale, così come esso era stato disegnato, a partire dal 2001 una serie di provvedimenti ha fortemente stemperato l’aspetto federalistico del corpo legislativo sostituendolo con un sistema negoziato nel quale il fondo perequativo è divenuto di fatto un nuovo fondo nazionale che viene distribuito con il meccanismo della quota capitaria pesata in sede di contrattazione a livello di Conferenza Stato-Regioni19. Infatti è questa sede che vengono approvati i “patti per la salute” (comprensivi dell’entità complessiva del finanziamento), i “piani di rientro” (gli obblighi che le Regioni in grave deficit contraggono con lo Stato) e soprattutto i pesi per sesso ed età da utilizzare per la ponderazione della popolazione e la ripartizione del fondo perequativo. In sostanza si è assistito ad una nuova centralizzazione del controllo del finanziamento sanitario. I pesi sono stati cambiati ripetutamente dalla Conferenza Stato-Regioni sulla base di una negoziazione tra le parti nella quale l’elemento politico risulta dominante. Infatti, non avendo sviluppato criteri scientifici che possano essere condivisi la determinazione dei pesi, niente affatto semplice da un punto di vista tecnico20, rimane affidata alla mediazione politica21. In uno studio condotto nel 2007 si è potuto verificare come la distribuzione delle risorse alle Regioni nell’anno 2005, stabilita sempre con il criterio della quota capitaria pesata per sesso ed età, avrebbe subito significative modificazioni se essa fosse stata ulteriormente corretta utilizzando un indicatore di deprivazione socio-economica22. In particolare le Regioni del nord, in misura minore anche quelle del centro, avrebbero avuto una minore quantità di risorse (dal -2,1% dell’Umbria al -23,5% della Lombardia) mentre quelle del sud avrebbero visto assegnarsi fondi maggiori (dal +0,4% dell’Abruzzo al +22,2% della Sicilia). Al netto della necessità di individuare con maggiore accuratezza le variabili necessarie a costruire l’indicatore di deprivazione, lo studio dimostra come l’attuale sistema di allocazione delle risorse risulti sostanzialmente iniquo. Proprio perché basato su una ponderazione della quota capitaria limitata all’età che arreca vantaggio alle Regioni del nord (più anziane) e non tiene conto di quei fattori sociali (disoccupazione e povertà relativa) e sanitari (tassi di mortalità) che sono invece maggiormente incidenti nel Sud.
La spinta federalista ha ricevuto nuovo impulso dalla Legge 42/2009 (Delega al governo in materia di federalismo fiscale…) e dal Decreto legislativo di attuazione 68/2011 (… determinazione dei costi e dei fabbisogni standard nel settore sanitario)23. L’intento è quello di affermare finalmente il principio di responsabilità delle Regioni introducendo la dimensione dell’efficienza nel sistema di finanziamento dell’assistenza sanitaria. Il fondo sanitario regionale rimane alimentato da imposte locali (derivate, addizionali, proprie) con il rischio di forti squilibri territoriali che devono essere compensati ancora una volta attraverso un fondo nazionale di perequazione. Le Regioni hanno l’obbligo di finanziare con risorse proprie un fabbisogno standard ottenuto dalla moltiplicazione della popolazione pesata (per sesso ed età) per un costo medio ritenuto congruo al fine di garantire le prestazioni essenziali e quantificato sulla base di quanto rilevato nelle Regioni campione. Solo nel caso che il gettito di imposta si riveli insufficiente, allora la Regione può accedere al fondo di perequazione per la quota necessaria a coprire il fabbisogno standard.
In questo meccanismo l’istanza di equità risulta ancora sacrificata rimanendo rappresentata solo in quell’aspetto, la ponderazione per età della popolazione, che favorisce le Regioni del Nord. E la rilevanza assoluta di questo tipo di ponderazione è documentata dal fatto che ad oggi l’utilizzo dei costi standard non modificherebbe la distribuzione che si ha con il criterio della quota capitaria24.
Ma c’è un secondo decisivo aspetto critico. Le prestazioni ritenute non essenziali sono interamente a carico del fondo regionale e non è previsto alcun meccanismo di riequilibrio. Quali siano le prestazioni essenziali deve essere definito da ulteriori provvedimenti legislativi. Facile immaginare come una interpretazione restrittiva delle prestazioni essenziali lascerà una quota ampia di assistenza finanziabile solo con fondi regionali che, essendo alimentati da imposte locali, avreanno un’entità che nulla avrà a che vedere con il bisogno di salute. Le Regioni più ricche potranno spendere per ogni cittadino molti più soldi rispetto a quelle più disagiate. Insomma la definizione del perimetro delle prestazioni essenziali diventerà il prossimo fronte di battaglia tra nord e sud del Paese.
 Il reale bisogno di salute è ricavabile solo da misure relative alla mortalità e alla deprivazione socio-sanitaria (disoccupazione, reddito, indice di vecchiaia, ecc.). Particolarmente criticabile il nesso stabilito tra entità delle imposte ed entità del fondo regionale giustificato teoricamente con la necessità di legare una spesa ad una fonte di finanziamento. Tale principio appare però del tutto irragionevole se l’oggetto della spesa è la tutela della salute che non può essere più o meno estesa a seconda del reddito della popolazione e delle attività economiche del territorio. In questo modo, paradossalmente, si rovescia completamente l’impostazione adottata in Gran Bretagna dove le risorse maggiori sono destinate proprio ai territori a più basso livello sociale e alle popolazione gravate da un più alto tasso di mortalità. Il federalismo all’italiana, non da oggi ma a partire già dal Decreto Legislativo 56/2000, si colloca pienamente in quel processo di travisamento della realtà che da qualche tempo sta caratterizzando i processi politici del Paese.
Il reale bisogno di salute è ricavabile solo da misure relative alla mortalità e alla deprivazione socio-sanitaria (disoccupazione, reddito, indice di vecchiaia, ecc.). Particolarmente criticabile il nesso stabilito tra entità delle imposte ed entità del fondo regionale giustificato teoricamente con la necessità di legare una spesa ad una fonte di finanziamento. Tale principio appare però del tutto irragionevole se l’oggetto della spesa è la tutela della salute che non può essere più o meno estesa a seconda del reddito della popolazione e delle attività economiche del territorio. In questo modo, paradossalmente, si rovescia completamente l’impostazione adottata in Gran Bretagna dove le risorse maggiori sono destinate proprio ai territori a più basso livello sociale e alle popolazione gravate da un più alto tasso di mortalità. Il federalismo all’italiana, non da oggi ma a partire già dal Decreto Legislativo 56/2000, si colloca pienamente in quel processo di travisamento della realtà che da qualche tempo sta caratterizzando i processi politici del Paese.
Scrematura di mercato
Un altro fattore che con tutta probabilità sta incidendo in profondità sulla dimensione dell’equità, e sinora in Italia assolutamente trascurato, è costituito dalla cosiddetta “scrematura di mercato”. Il termine indica, in ambito sanitario, una selezione dei pazienti che può essere attivamente operata dagli erogatori sulla base di caratteristiche dell’episodio di ricovero che aumentano il profitto25. Il fenomeno, caratteristico dei sistemi finanziati prospetticamente, sebbene individuato tempestivamente26,27 risulta ancora operante ed è stato descritto anche nella realtà italiana28,29. Le conseguenze sulla domanda di salute, sia in termini economici che di equità nell’accesso alle cure, possono essere rilevanti e dovrebbero essere meglio esplorate di quanto fatto sinora.
Prima di entrare nel merito della scrematura di mercato si rende necessario illustrare il meccanismo con il quale le Regioni organizzano, anche da un punto di vista economico, l’assistenza sanitaria. Nella presente trattazione ci si riferirà esclusivamente all’assistenza ospedaliera per acuti sia per semplificare il discorso e sia perché questa rappresenta l’architrave del sistema sanitario.
Sino al 1995, a partire dalla legge istitutiva del Servizio Sanitario Nazionale (L. 833/1978), il finanziamento dell’assistenza sanitaria era di tipo retrospettivo. In sostanza lo Stato distribuiva le risorse sulla base della “spesa storica” ovvero pagava tutte le spese effettuate. Il D. Lgs. 502/1992 (la cosiddetta riforma sanitaria bis) e la successiva normativa applicativa (D.L.. 517/1993, D.M. del 15 aprile 1994, L. 724/1994) stabilivano, a partire dal 1995, un sistema prospettico di finanziamento dell’assistenza ospedaliera basato sulla remunerazione a prestazione di tutti gli erogatori pubblici e privati. Le tariffe erano predefinite per i diversi episodi di ricovero che venivano classificati attraverso il sistema Drg (da Diagnosis related group). La remunerazione a prestazione era stata introdotta in Italia allo scopo di contenere i costi e migliorare l’efficienza delle strutture ospedaliere sulla base di quanto accaduto negli Stati Uniti30-33. In questo contesto le Regioni, attraverso le Asl, assumevano il ruolo di committenti di prestazioni erogate da terzi accreditati.
Il recepimento della normativa nazionale da parte delle Regioni ha determinato di fatto una pluralità di sistemi di finanziamento con netta prevalenza del modello detto a “centralità Asl”, nel cui ambito l’elemento centrale è costituito dall’esclusione degli Ospedali a gestione diretta dalla remunerazione a prestazione e, di conseguenza, dal regime di libera concorrenza34-36. In questo modello, tecnicamente, è la Asl ad essere finanziata dalla Regione sulla base di una quota capitaria da utilizzare per sostenere i propri Ospedali a gestione diretta e per pagare, a prestazione, la mobilità passiva (ovvero la tariffa dei ricoveri effettuati dai propri residenti presso altre strutture di ricovero). Alla quota capitaria le Asl aggiungono la mobilità attiva (ovvero la tariffa dei ricoveri di residenti di altre Asl effettuati dai propri ospedali a gestione diretta). La mobilità attiva è necessariamente una quota minoritaria della loro attività complessiva essendo gli Ospedali a gestione diretta per vocazione fortemente ancorati al proprio territorio di riferimento. Due le conseguenze: innanzitutto le Asl assumono la duplice funzione di erogatore diretto (attraverso i propri Ospedali a gestione diretta) e di acquirente di servizi forniti da terzi (tutti gli altri erogatori pubblici e privati); in secondo luogo gli Ospedali a gestione diretta risultano di fatto finanziati con quanto rimane della quota capitaria dopo il pagamento della mobilità passiva.
In economia sanitaria il concetto di mercato fa principalmente riferimento alla teoria neoclassica la cui assunzione fondamentale è che, in un regime di concorrenza perfetta, la massimizzazione dell’utilità individuale si traduce in ottimizzazione dell’utilità sociale37. Ma nei sistemi prospettici di pagamento diversi sono i fattori che concorrono a perturbare fortemente una corretta dinamica concorrenziale. A questi, nella realtà italiana, se ne aggiungono di ulteriori. Le implicazioni sono di assoluta rilevanza ed investono diversi aspetti della qualità dell’assistenza, compresa e forse soprattutto la dimensione dell’equità.
Particolare attenzione è stata dedicata dagli economisti sanitari al problema dell’asimmetria informativa di tipo principale-agente che favorisce l’erogatore della prestazione a discapito dell’acquirente (nel caso italiano le Asl)38. Infatti, solo l’erogatore al momento del ricovero conosce lo stato clinico del malato trovandosi nella condizione di poter operare una selezione di patologie e pazienti sulla base del vantaggio economico, fenomeno che in economia sanitaria assume la denominazione di scrematura di mercato (cream skimming). La Asl acquirente invece si trova a dover pagare quello che gli erogatori hanno scelto di ricoverare e può operare solo un blando controllo a posteriori.
Un ulteriore elemento di distorsione è costituito dall’asimmetria di finanziamento che deriva dal modello “a centralità Asl” adottato dalla generalità delle Regioni italiane e che condiziona un mercato nel quale alcuni erogatori (gli Ospedali a gestione diretta) sono indifferenti alla questione della remuneratività dell’episodio di ricovero mentre tutte le altre strutture sono fortemente interessate (Aziende ospedaliere pubbliche, Policlinici universitari pubblici e privati, Case di cura private accreditate, Istituti di ricerca e cura a carattere scientifico di diritto pubblico e privato, Enti no profit). La rilevanza del sistema di finanziamento è documentata da uno studio condotto in Lombardia che ha dimostrato come la scrematura di mercato coinvolga maggiormente gli erogatori privati rispetto a quelli pubblici o no-profit39.
Inoltre, all’interno delle Regioni in cui il finanziamento è distribuito alle Asl in maniera ineguale e comunque non aderente ai bisogni, entra in gioco un ulteriore decisivo elemento di distorsione che è l’asimmetria di risorse. Alcuni erogatori, quelli privilegiati dal finanziamento, si trovano nella condizione di acquisire mezzi e tecnologie che consentono loro di presidiare meglio il mercato. La reale operatività dell’asimmetria di risorse, anche in termini di accessibilità alle cure, è stata documentata nel Lazio dove sussistono forti ineguaglianze nella distribuzione delle risorse40.
I diversi tipi di asimmetrie interagiscono in un modo complesso che può essere interpretato ricorrendo al modello epidemiologico di tipo multicausale proposto da Rothman41 nel quale una causa è detta “necessaria” quando in sua assenza non può verificarsi l’evento mentre è definita “componente” se la sua presenza diventa decisiva a chiudere il meccanismo che produce l’evento stesso. Facendo riferimento a questo modello l’asimmetria informativa funge da causa necessaria della scrematura di mercato il cui realizzarsi è favorito dalla presenza di altre cause componenti come l’asimmetria di finanziamento e quella di risorse. Infatti, è in presenza di erogatori che hanno l’interesse (perché remunerati a prestazione) o la possibilità (perché dispongono delle risorse necessarie) che l’asimmetria informativa diventa efficiente e può infine produrre la scrematura di mercato.
La scrematura di mercato si realizza attraverso due meccanismi fondamentali che possono essere così riassunti42:
- Selezione della patologia. Viene operata dall’erogatore che sceglie di trattare o rifiutare le diverse patologie sulla base di una remunerazione tariffaria più o meno conveniente.
- Selezione del paziente. Viene operata dall’erogatore che, a parità di patologia, sceglie di trattare o rifiutare il ricovero sulla base dell’onerosità assistenziale (viene preferito il paziente più giovane e quello meno gravato da patologie secondarie).
Una selezione delle patologie può essere considerata legittima se messa in atto da presidi specialistici mentre una scrematura basata sulle condizioni del paziente assume sempre connotati francamente illeciti.
Per quanto detto sinora, appare chiaro che la scrematura di mercato ha un “verso”. Infatti, se essa arreca vantaggi ad alcuni erogatori, inevitabilmente ne penalizza altri (gli ospedali a gestione diretta delle Asl) che sono costretti a farsi carico dei ricoveri meno remunerativi e/o più onerosi.
Rilevanti risultano gli effetti della scrematura di mercato sulla capacità degli Ospedali di Asl a fronteggiare una domanda di ricovero sempre più onerosa. Dalle Asl la cui offerta ospedaliera è insufficiente o inadeguata scaturisce una mobilità passiva di grandi proporzioni a favore delle strutture esterne che operano sulla popolazione una selezione dei ricoveri più remunerativi e dei pazienti meno gravosi.
Una tale scrematura di mercato determina conseguenze sia sull’equità delle cure che sull’efficienza delle strutture43. Innanzitutto essa produce barriere di accesso alle cure, nel Lazio operante in alcuni ambiti importanti come la gestione urgente dell’infarto acuto del miocardio. I dati pubblicati dal gruppo P.Re.Val.E., relativi all’anno 201244, confermano quanto già rilevato in precedenza45: la concentrazione di emodinamiche interventistiche attive 24 h nell’area urbana di Roma (15 su 17 nel 2011) determina un importante gradiente di accesso alle procedure d’urgenza. Così i cittadini di Roma eseguono una procedura interventistica coronarica entro 90 minuti da un infarto acuto di tipo STEMI nel 24,6% dei casi; tale percentuale scende al 13,4% per i residenti della provincia di Roma e al 16,3% per i residenti delle altre province46. Tali differenze non sono giustificabili alla luce di una letteratura internazionale che depone a favore dell’utilità ed anzi della necessità di eseguire procedure urgenti nell’infarto acuto del miocardio, in particolare se di tipo STEMI. Almeno in alcune aree della Regione Lazio, è stato documentato che la barriera di accesso all’emodinamica e ai servizi di ricovero in generale47-49 respinge i pazienti meno “remunerativi” perché più anziani o maggiormente gravati da patologie secondarie.
Inoltre la scrematura di mercato incide negativamente e pesantemente sull’efficienza delle strutture. Le Asl svantaggiate si trovano a dover ricoverare pazienti più anziani e maggiormente onerosi incrementando le degenze medie e riducendo così ulteriormente la propria capacità ricettiva. Si chiude così un cortocircuito che finisce per incentivare una mobilità passiva ed una scrematura di mercato che penalizzano con ritmo crescente i territori svantaggiati sotto il profilo assistenziale ed economico.
E’ del tutto evidente come il fenomeno ponga gravi problemi di equità orizzontale la cui ampiezza deve ancora essere compresa. Un aspetto tutto da esplorare è costituito dalla scrematura di mercato operante tra Regioni. Infatti lo stesso meccanismo di finanziamento delle Asl (a quota capitaria cui va aggiunta la mobilità attiva e va sottratta la mobilità passiva) regola i rapporti tra le Regioni. E’ plausibile dunque che anche da questo punto di vista si attivino meccanismi che generano una scrematura di mercato.
Conclusioni
L’assistenza sanitaria in Italia sembra giunta ad uno snodo cruciale che  sotto molti punti vista, compreso quello dell’equità (l’unico trattato in questa sede), richiede una riflessione ampia e, probabilmente, una ristrutturazione profonda. Il problema è eminentemente politico perché riguarda i due segmenti di distribuzione delle risorse, dallo Stato alle Regioni e dalle Regioni alle Asl, i cui meccanismi sono decisi politicamente.
sotto molti punti vista, compreso quello dell’equità (l’unico trattato in questa sede), richiede una riflessione ampia e, probabilmente, una ristrutturazione profonda. Il problema è eminentemente politico perché riguarda i due segmenti di distribuzione delle risorse, dallo Stato alle Regioni e dalle Regioni alle Asl, i cui meccanismi sono decisi politicamente.
Il diritto alla salute è parte integrante dell’architettura costituzionale delle liberaldemocrazie che, nella versione europea, tutelano anche l’uguaglianza dei diritti sociali. Una riforma del sistema sanitario quindi non può prescindere dal principio di equità e non può non utilizzare gli strumenti della distribuzione delle risorse sulla base del bisogno e del contenimento (meglio la rimozione) delle asimmetrie di sistema che condizionano un mercato sanitario fortemente alterato e niente affatto concorrenziale.
CDL, Tivoli, 22 Ottobre 2013
(aggiornato 18 Ottobre 2014)
1. Per una rassegna sulle dimensioni dell’equità si veda: Masseria C (2007). I determinanti delle disuguaglianze di salute: una rassegna di letteratura. In: L’equità nell’accesso alle cure sanitarie: prime stime e confronti interregionali, a cura di Giannoni M, Rabito G, Masseria C, Le Monografie, 2007, Vol. 6, pp 7-23, Programmazione Socio-Sanitaria, dell’assistenza di base ed ospedaliera e Osservatorio Epidemiologico Regionale dell’Umbria.
2. Masseria C (2007), cit.
3. Granaglia E, Compagnoni V (2006). Disuguaglianze sanitarie e Mezzogiorno. A cura del Ministero dello Sviluppo Economico, Dipartimento per le Politiche di Sviluppo e di Coesione, Unità di valutazione degli investimenti pubblici (UVAL), 2006.
4. Granaglia E (2008). Equità orizzontale in un contesto di federalismo sanitario: implicazioni dalla prospettiva della giustizia distributiva. Politiche Sanitarie, 9: 5-14.
5. Carr-Hill RA, Hardman G, Martin S, Peacock S, Sheldon TA, Smith P (1994). A formula for distributing revenues on small area use of hospital beds. Results of a study commissioned from the University of York by the National Health Service Executive (formerly the National Health Service Management Executive), 1994.
6. Smith PC (2008). Resource allocation and purchasing in the health sector: the English experience. Bulletin of the World Health Organization, 2008;86: 884–888.
7. Scottish Executive Health Department. Fair shares for all (2005). Final Report. National Review of Resource Allocation, 2005.
8. Clerico G (2012). Salute, equità, benessere. Tendenze nuove 1-2: 9.45. doi:10.1450/36451
9. Per una rassegna sull’argomento si veda: Carr-Hill RA, Chalmers-Dixon P (a cura di) (2005). The public health observatory handbook of health inequalities measurement. Centre for Health Economics, University of York.
10. Brenna E (2007). La ponderazione della quota capitaria in base a fattori di deprivazione. Suggerimenti per l’Italia dall’esperienza scozzese. Politiche Sanitarie, 2007, 8: pp 65-76.
11. Testi A, Ivaldi E (2004). Una proposta di indicatore di deprivazione. Convegno nazionale dell’Associazione Italiana di Economia Sanitaria, “I livelli di governo della sanità, Finanziamento, assetti istituzionali e management, CERGAS, Università Bocconi, Milano, 4-5 Novembre 2004.
12. Dipartimento Osservatorio Epidemiologico della Regione Sicilia (2007i). Atlante Sanitario della Sicilia. Contributo per l’individuazione dei bisogni di salute.
13. Spandonaro F, Mennini FS, Atella V (2004). Criteri per l’allocazione regionale delle risorse per la sanità: riflessioni sul caso italiano. Politiche Sanitarie, 5: 27-32.
14. Zocchetti C (2012). Il riparto del fondo sanitario tra le regioni. Statistica & Società, 3: 27-29.
15. Il D.lgs. 299/99 prevede espressamente che il trasferimento delle risorse si realizzi secondo i criteri stabiliti dalla L. 662/1996 che, all’articolo1, comma 34, recita: “Ai fini della determinazione della quota capitaria, in sede di ripartizione del Fondo sanitario nazionale, …il Comitato interministeriale per la programmazione economica (CIPE) …stabilisce i pesi da attribuire ai seguenti elementi: popolazione residente, frequenza dei consumi sanitari per età e per sesso, tassi di mortalità della popolazione, indicatori relativi a particolari situazioni territoriali ritenuti utili al fine di definire i bisogni sanitari delle regioni ed indicatori epidemiologici territoriali”.
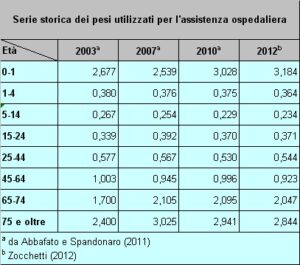
16. La ponderazione della popolazione avviene per classe di età cui viene assegnato un peso che può essere inferiore o superiore a zero a seconda che si ritenga che quella fascia di popolazione richieda meno o più assistenza rispetto alla media. Si esamini la tabella riportata nel testo che riguarda il sistema di ponderazione dell’assistenza ospedaliera. La classe di età di 0-1 anno e quella che include gli individui di età pari o superiore a 75 anni hanno i pesi più alti (e ben superiori a 1) perché si ammette che necessitano di una maggiore assistenza. Al contrario la classe di età compresa tra 5 e 14 anni ha il peso più basso (e ben inferiore a 1) perché si ritiene che impegna meno le strutture sanitarie. Il peso può essere diverso anche per sesso. Così, per lungo tempo, le donne hanno avuto un peso maggiore rispetto agli uomini nelle classi di età che riguardano il periodo fertile (15-24 anni e 25-44 anni) e quello della menopausa (45-64 anni). La popolazione ponderata di ciascuna Regione si ottiene facendo la sommatoria della moltiplicazione dei residenti di ciascuna classe di età per il corrispondente peso. Ciascuna Regione viene poi finanziata con una percentuale del fondo nazionale che è pari alla sua proporzione di popolazione pesata.
17. Istat. Il benessere equo e sostenibile in Italia. Anno 2014.
18. Viceconte N (2011). L’evoluzione del sistema di finanziamento del servizio sanitario nazionale tra federalismo “promesso” ed esigenze di bilancio. In: “Il regionalismo italiano dall’Unità alla Costituzione e a,la sua riforma”, a cura di S. Mangiameli, Atti delle giornate di studio, Roma, 20-21-22 ottobre 2011, Vol. II, Milano, Giuffrè.
19. Viceconte N (2011), cit.
20. Cislaghi C, Zocchetti C (2012). Il finanziamento procapite regionale: attenti a interpretarlo! Epidemiol. Prev., 36: 221-223.
21. Zocchetti C (2012), cit.
22. Brenna E (2007), cit.
23. Viceconte N. (2011), cit.
24. Abbafati C., Spandonato F. (2011). Costi standard e finanziamento del Servizio sanitario nazionale. Politiche Sanitarie, 2: 45-55.
25. Friesner DL, Rosenman R (2009). Do hospitals practice cream skimming?, Health Serv Manage Res., 2: 39-49
26. Ellis RP, McGuire TG (1996). Hospital response to prospective payment: moral hazard, selection and practice-style effects. J Health Economics, 15: 257-277.
27. Fabbri D (1999). Riforma sanitaria e produzione ospedaliera, AMS Acta.
28. Berta P, Callea G, Martini G, Vittadini G (2009). The effects of upcoding, cream skimming and readmissions on the Italian hospitals effciency: a population-based investigation. MPRA Paper No. 17671, posted 05 October 2009. http://mpra.ub.uni-muenchen.de/17671/.
29. De Luca C, Rolloni M, Brizioli NR (2011). Scrematura di mercato nell’assistenza sanitaria: effetti sull’attività degli Ospedali e sul trattamento dei pazienti nella Asl Roma G. Politiche Sanitarie 2: 68-79.
30. Iglehart JK (1986). Early experience with prospective payment of hospitals. N Engl J Med, 314: 1460-1464.
31. Louis DZ, Yuen EJ, Braga M, Cicchetti A, Rabinowitz C, Laine C, Gonnella JS (1999). Impact of a DRG-based hospital financing system on quality and outcomes of care in Italy. Health Services Res, 34: 405-415.
32. Russel LB, Manning CL (1989). The effect of prospective payment on Medicare expenditures. N Engl J Med, 320: 439-444.
33. Schwartz WB, Mendelson DN (1991). Hospital cost containment in the 1980s. N Engl J Med, 324: 1037-1042.
34. Canta C, Piacenza M, Turati G (2005). Riforme del Servizio Sanitario Nazionale e dinamica dell’efficienza ospedaliera in Piemonte, Working Paper Ceris-Cnr 15.
35. Carbone C, Jommi C, Salvatore D (2004). I sistemi regionali di finanziamento corrente delle aziende sanitarie: un’analisi di quattro casi. In Annessi Pessina E, Cantù E (a cura di), Rapporto OASI 2004. L’aziendalizzazione della Sanità in Italia, Egea, Milano, 125-158.
36. Mazzei L (2005). I sistemi tariffari per le prestazioni di assistenza ospedaliera. Un esame della normativa nazionale e regionale in vigore. Primo aggiornamento, Centro studi di economia sanitaria Ernesto Veronesi, Aprile 2005.
37. Levaggi R, Capri S (2005). Introduzione. In Levaggi R, Capri S, Economia Sanitaria, Milano, FrancoAngeli, 9-23.
38. Levaggi R, Montefiori M (2004). Concorrenza e scrematura nel mercato sanitaria. Politiche Sanitarie, 5: 122-135.
39. Berta P, Callea G, Martini G, Vittadini G (2009), cit.
40. De Luca C, Rolloni M, Brizioli NR (2011), cit.
41. Rothman KJ (1976), Causes, Am J Epidemiol, 104: 587-92.
42. Levaggi R, Montefiori M (2004), cit.
43. De Luca C, Rolloni M, Brizioli NR (2011), cit.
44. P.Re.Val.E. (2013). Programma Regionale di Valutazione degli Esiti degli interventi sanitari. Anno 2012.
45. De Luca C, Rolloni M, Brizioli NR (2011), cit.
46. Elaborazione personale sui dati forniti dallo studio P.Re.Val.E. (2013).
47. De Luca C., Cannistrà A. (2008). Scrematura di mercato ed efficienza nell’assistenza ospedaliera. Proposta di un modello di analisi. Mecosan, 65: 57-70.
48. De Luca C, Cannistrà A (2010). Scrematura di mercato e mortalità ospedaliera da bronchite cronica riacutizzata nella Asl Roma G. Tendenze Nuove, 4: 413-431.
49. De Luca C, Rolloni M, Brizioli NR (2011), cit.